הרדמה לניתוחי לב
- פרטים
- נוצר ב 25 יולי 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 22260
מחלת לב הינה מבין גורמי התחלואה והתמותה המשמעותיים בעולם המערבי. לעיתים הטיפול במצב הלבבי מצריך התערבות בצנתור או ניתוח. מקרים אלה מצריכים עיבוד מלא בהיבט ההרדמתי שכן מדובר בחולים מורכבים העוברים פרוצדורות מורכבות, עבורם ההרדמה צריכה "להתפר" בקפידה על מנת למנוע , לצמצם ולטפל בסיבוכים צפויים ושאינם צפויים.
גורמי סיכון למחלה טרשתית כלילית (הגורמת להפרעה באספקת הדם לשריר הלב ולאוטם שריר הלב) כוללים מין, גזע, רקע משפחתי של מחלה כלילית, יתר לחץ דם, סכרת, יתר שומנים בדם, מצבי קרישתיות יתר, ומצבים גנטיים מסוימים הקשורים לסטטוס הדלקתי, אינטראקציות של מולקולות שונות במערכת הלב וכלי הדם, ועוד.
שילוב של מרכיבים אלה ואחרים באים לידי ביטוי בתחלואה ותמותה סביב ניתוח לב, שהינו בבחינת מבחן תגר למערכות הגוף השונות. למשל, וריאציה גנטית במרכיבים של המערכת החיסונית מעלים סיכון לסיבוכים נוירולוגים לאחר ניתוח לב בשל היווצרות תגובה דלקתית שאינה תקינה. וריאציות גנטיות אחרות שמות את החולה בסיכון להפרעה כלייתית לאחר ניתוח לב.
הערכה טרום ניתוחית
- נשים- מועדות יותר לסיבוכים לבביים סביב ניתוח מעקפים.
- חולי סכרת- מועדים לסיבוכים סביב הניתוח כולל עיכוב בריפוי הפצע הניתוחי, וזיהום הפצע.
- חולים שחוו בעבר ארוע מוחי- מצויים בסיכון גבוה יותר להפרעה קוגניטיבית או ארוע מוחי סביב הניתוח. במקרים אלה תתבצע בד"כ בדיקת אקו-דופלר של עורקי התרדמה להערכת חסימה בעורקים אלה. המרדים ידרש לנקוט בזהירות במניפולציות צוואריות במהלך ההרדמה (למשל בהכנסת קטטר ורידי מרכזי), ובד"כ ישמור על לחצי דם גבוהים יחסית לאבטחת זילוח מוחי סביר במהלך ההרדמה תוך שימוש באמצעי ניטור מתאימים.
- הפרעה קיימת בתפקוד הכליה הינה גורם סיכון משמעותי להחמרה בתפקוד הכלייתי לאחר ניתוח לב.
- הורמון תירואיד (תפקוד בלוטת התריס)- יש לוודא תפקוד תקין של תפקוד בלוטת התריס בחולים הסובלים מתת פעילות של הבלוטה מאחר וחסר בהורמון פוגם בתפקוד הלב.
- תרופות ל"דילול הדם"- תרופות שונות ניתנות לעיתים קרובות בשילוב סביב ארועים לבביים ובמחלות לב שונות. חומרים אלה עלולים להגביר את הדימום במהלך ניתוח ומצריכים הערכות המרדים לביצוע בדיקות דם במהלך הניתוח וטיפול בהתאם באמצעות מוצרי דם שהוזמנו מראש.
- תפקוד הלב והמסתמים מוערכים באמצעים שונים לפני ניתוח לב (אקו לב, צנתור). המרדים יתכנן את ההרדמה, כולל השראת ההרדמה, שימור ההרדמה, אמצעי הניטור, החיבור למכונת לב ריאה והגמילה ממכונת הלב ריאה בהתאם למצב הלבבי.
קרא/י עוד על מחלות רקע והשלכותיהן על הרדמה.
- תרופות קבועות לפני הרדמה- ראה/י הקישור הבא .
- תרופות הרגעה לפני הניתוח ינתנו לפי הצורך ולפי מצבו הלבבי של החולה בהתאם לשיקול דעת המרדים.
אמצעי ניטור בניתוח
-אקג- אמצעי ניטור סטנדרטי.
-רוויון החמצן בדם - אמצעי ניטור סטנדרטי.
-מדידת לחץ דם המשכית פולשנית (באמצעות החדרת קטטר לעורק הרדיאלי שבשורש כף היד, או לעיתים לעורקים אחרים)- אמצעי ניטור סטנדרטי בניתוחי לב. החדרת הקטטר הרדיאלי נעשית לפני השראת ההרדמה, לרוב תחת הרדמה מקומית בשילוב סדציה קלה.
-גישה וורידית מרכזית (קטטר המוכנס לאחד הוורידים המרכזיים בגוף כגון הווריד הג'וגולרי בצוואר, הווריד הסבקלוויאני מתחת לעצם הבריח, או הווריד הפמורלי במפשעה).
קטטר זה מאפשר מדידת הלחץ הורידי במהלך הניתוח, מתן נוזלים ומוצרי דם וכן מתן של חומרים שונים המשפיעים על תפקוד מערכת הלב וכלי הדם, שאינם יכולים להנתן דרך ווריד פריפרי- מדובר באמצעי ניטור סטנדרטי בניתוחי לב.
-קטטריזציה של עורק הריאה – מאפשרת מדידת לחצים שונים ולבצע מדידות המאפשרים יצירת תמונה מקיפה על תפקוד הלב ומערכת כלי הדם. קטטר זה מוכנס ע"י המרדים דרך ווריד מרכזי (ראה לעיל') ומועבר דרך חדר הלב הימני ואל תוך עורק הריאה. אמצעי זה כרוך בסיכון ויש לשקול את השימוש תוך שימת דגש על היתרונות אל מול החסרונות והסיכונים שבשימוש בו. לרוב אמצעי זה משמש במקרים של חולים בסיכון גבוה, פרוצדורות גדולות בסיכון גבוה או מקרים של לחץ עורקי ריאתי מוגבר במידה קשה.
-אקו קרדיוגרפיה וושטית - TEE- מדובר במתמר אקו מוארך שמוכנס בחולה המורדם דרך הוושט ונותן סקירה מקיפה בזמן אמת על תפקוד הלב והמסתמים. זהו כלי רב עוצמה שמשמש לעיתים קרובות ע"י המרדים ולעיתים בשיתוף קרדיולוג לצורך אבחון מצבים בניתוח והכוונת הטיפול ההרדמתי. בנוסף לכך TEE מאפשר להעריך את דרגת הטרשת באבי העורקים ולהכווין את הכנסת הקנולות של מכונת הלב ריאה, לזהות סיבוכים בזמן הגמילה ממכונת לב-ריאה לרבות אויר במערכת כלי הדם והפרעות בתפקוד הלב והמסתמים.
-ניטור מערכת העצבים המרכזית - חולים רבים העוברים ניתוח לב הם בסיכון לפגיעה מוחית עקב גיל, מחלות הרקע, מצב דלקתי כללי הנגזר מהניתוח, תסחיפים (הגורם השכיח ביותר) כתוצאה ממניפולציה של הלב ואבי העורקים ושימוש במכונת לב ריאה, השפעת תרופות, בצקת מוחית וכן כתוצאה ממצבים במהלך הניתוח בהם אספקת הדם והחמצן למוח לוקה בחסר. שבץ מוחי זמני או קבוע מתרחש בכ- 3% מניתוחי המעקפים, ויותר מכך בניתוח משולב מעקפים+החלפת/תיקון מסתם וניתוחי תיקון/החלפת מספר מסתמים.
הפרעות נוירו-קוגניטיביות עדינות יותר לאחר ניתוח לב הן שכיחות הרבה יותר, עד לכ-50% מהמקרים ולעיתים קרובות נותרת הפרעה נוירו-קוגניטיבית מסויימת לאורך שנים ארוכות לאחר הניתוח.
אמצעי לניטור המוח משמשים לזיהוי מצבים השמים את המוח בסיכון לצורך התערבות מניעתית או טיפולית. להלן מספר אמצעי ניטור אפשריים בהקשר זה-
- TEE- אקו-טרנס-אסופגיאלי - אותו מתמר אקו המוכנס לוושט כפי שפורט לעיל' משמש גם להערכת הרובד הטרשתי באבי העורקים. החלק של אבי העורקים המקורב ללב משמש לעיתים קרובות להכנסת הקנולה העורקית של מכונת הלב ריאה. הכנסת הקנולה באזור של רובד טרשתי משמעותי עלולה להוביל להווצרות תסחיף של מקטעים מהרובד הטרשתי והתפתחות שבץ מוחי כתוצאה מהגעתם לכלי הדם המוחיים. הערכת הרובד הטרשתי בצורה זו מאפשרת מיקום מושכל של הקנולה העורקית.
- TCD- transcranial Doppler - מתמר אולטרא-סאונד דופלר קטן המונח באזור הרכה (מדובר במתמר חיצוני ולא פולשני) מאפשר הערכת זרימות הדם בעורקי המוח תוך הדגמה של תסחיפים לעורקי המוח. כמו כן, בניתוחים מסויימים (למשל ניתוחים של אבי העורקים) בהם נאלצים לבצע עצירה מוחלטת של מחזור הדם לתקופה מוגבלת ובמקביל הזרמת דם בכיוון הפוך- מהמוורידים המוליכים אל המוח אל עורקי המוח, ניתן להעזר בשיטה זו על מנת למקום הקנולות המוחדרות לכלי הדם המובילים את הדם למוח.
- NIRS- מדובר במכשיר המאפשר הערכת החמצון המוחי ע"י הדבקת שתי מדבקות על מצח החולה. באופן זה ניתן להעריך עד כמה יעיל זילוח הדם והחמצון המוחי.
- EEG- מאפשר רישום גלי המוח באמצעות אלקטרודות המונחות על הקרפקת. בניתוחים מסויימים, בהם מעוניינים להגיע לפעילות מוחית מינימלית באמצעות קירור החולה, ניטור EEG יכול לתת אינדיקציה על הפעילות המוחית.
-המערכת הכלייתית - הכליה הינה איבר מורכב המסייע בשמירה על מאזן הנוזלים בגוף, מאזן האלקטרוליטים (מלחים בדם) , ואף מפריש הורמונים מסויימים. הכליה רגישה לשינויי לחץ דם ותפוקת לב האופייניים לניתוחי לב וכן למצב הדלקתי הכללי וזרימת הדם המיוחדת (ללא פעימות) האופייניים למכונת הלב-ריאה. ניטור תפקוד הכליה מתבצע באמצעות קטטר שתן ומעקב אחר תפוקת השתן וכן באמצעות בדיקות דם ושתן המאפשרות הערכת תפקוד הכליה לפני הניתוח ולאחריו. הפרעה בתפקוד הכלייתי סביב הניתוח מהווה סמן וגורם סיכון משמעותי לתחלואה ולתמותה.
-ניטור רמת הגלוקוז בדם - רמת גלוקוז גבוהה היא אופיינית למצב הסטרס הקיצוני הקיים בניתוח לב. רמות גבוהות של גלוקוז הן בעלות השלכות שליליות על תגובת הגוף לפגיעה נוירולוגית, פגיעה לבבית וריפוי הפצע הניתוחי , ואף קשורות בתחלואה ותמותה מוגברות. ניטור רמת הגלוקוז בדם נעשה באמצעות בדיקות דם תכופות במהלך הניתוח. באחריות המרדים מתן טיפול מתאים באינסולין לאיזון רמת הגלוקוז לערכים המקובלים.
- קרישת הדם - שימוש במכונת לב ריאה מחייב שימוש בחומרים נוגדי קרישה על מנת למנוע הווצרות קרישי דם במכונה, ארוע הנחשב קטסטרופלי. חומרים נוגדי קרישה (לרוב הפרין) ניתנים לפני תחילת פעולת מכונת הלב ריאה ומצב הקרישה בדם נבדק מספר פעמים במהלך הניתוח ובמהלך הגמילה ממכונת הלב ריאה.
דימום הוא אחד הסיבוכים הנפוצים כתוצאה מהפרעה קרישתית בניתוחי לב. הגורמים לכך הם רבים ומורכבים וכוללים שפעול מערכת הקרישה וצריכת גורמי קרישה כתוצאה מהשימוש במכונת הלב ריאה, פגיעה בתפקוד טסיות הדם כתוצאה מהשימוש במכונת הלב ריאה וקירור החולה במהלך הניתוח ודילול גורמי הקרישה ע"י נוזלים הניתנים בניתוח.
מתפקידי המרדים לנטר את תפקודי הקרישה במהלך הניתוח הן באמצעים קליניים והן באמצעות מכשור מיוחד המאפשר מתן תמונה בזמן אמת של מצב הקרישה (למשל-ACT- activated clotting time, thromboelastography-TEG ו- Hepcon system). תיקון תפקודי הקרישה נעשה באמצעות מתן מוצרי דם מסוגים שונים (פלסמה, קריופרציפטט, טסיות דם, ולעיתים תרכיזי גורמי קרישה).
בתום הניתוח נעשית סתירה של השפעת החומר נוגד הקרישה הפרין באמצעות מתן פרוטמין.
מצבים של תנגודת להפרין או תגובות לא רצויות להפרין (למשל ירידה ברמת הטסיות בדם כתוצאה משימוש בהפרין-HIT-heparin induced thrombocytopenia) מצריכים התייחסות מיוחדת מצד המרדים, הכוללת לעיתים דחיית הניתוח ולעיתים שימוש בחומרים נוגדי קרישה אלטרנטיבים.
במקביל למתן חומרים נוגדי קרישה ניתנים לעיתים קרובות חומרים אנטיפיברינוליטים (למשל הקסאקפרון)- חומרים אלה נוגדים את תהליך פירוק קריש הדם ובכך מצמצמים דימום ומפחיתים את מספר מנות הדם הנדרשות בניתוח.
- רמת ההמוגלובין- רמת ההמוגלובין מנוטרת לאורך כל הניתוח באמצעות בדיקות דם. המרדים בוחר את הסף למתן מוצרי דם שונים בהתאם למצב המטופל הכללי, מחלת הרקע שלו, מצבו הלבבי, מידת הדימום במהלך הניתוח והדימום הצפוי בהמשך, ופרמטרים נוספים.
-ניטור חום הגוף - ניטור חום הגוף של החולה נעשה באמצעות מדחום אלקטרוני דק המוחדר דרך נחיר האף אל הלוע, מדחום בקטטר המצוי בשלפוחית השתן או ברקטום, או מדחום המצוי בקטטר בווריד הג'וגולרי או בעורק הריאה, וכן במדי חום המצויים במכונת הלב ריאה ומודדים את טמפרטורת הדם הורידית והעורקית.
במהלך השימוש במכונת לב ריאה החולה מקורר (היפו תרמיה קלה-35 מעלות צלזיוס עד עמוקה ביותר-15 מעלות צלזיוס) לצורך הורדת הקצב המטבולי של הגוף בכלל והלב והמוח בפרט ושיפור מאזן החמצן של איברים אלה. במקרים מסויימים (בעיקר ניתוחי קשת אבי העורקים) בהם מופסקת פעולת מכונת הלב ריאה לתקופה קצובה (deep hypothermic circulatory arrest) יש צורך לקרר את החולה לטמפ' נמוכה מאד (כ- 15-22 מעלות). חימום החולה בתום הניתוח נעשה באופן מבוקר. חשוב לא לחמם את החולה מעבר ל- 37 בשל האפשרות של החמרת פגיעה נוירולוגית. השפעה זו בעלת משמעות גם בימים הראשונים לאחר הניתוח- חום מעל 37 עלול להחמיר את התוצאים הנוירולוגים.
אמצעים נוספים
ניתוח לב מצריך לעיתים קרובות מתן כמויות גדולות של נוזלים , מוצרי דם ותרופות. לצורך כך מוחדרים לרוב קטטרים ורידיים גדולים יחסית לורידי הגפיים (לרוב לאחר ההרדמה). כמו כן מוכנס כאמור לעיל' קטטר ורידי מרכזי (גודלו נקבע על פי הערכת הצורך בהזלפה מהירה של נוזלים). ישנם אמצעים שונים למתן נוזלים מהיר בלחץ.
במהלך הניתוח דם רב ניגר בשדה הניתוחי, דם זה נשאב לתוך מערכת cell saver המאפשרת סינונו והחזרתו לחולה. ישנן שיטות נוספות להמנעות ממתן מוצרי דם מבנק הדם (הכרוכים בסיכונים שונים, זיהומיים ואימונולוגים), כמו למשל תרומת דם מהחולה עצמו טרם הניתוח לצורך שימוש בדם זה במהלך הניתוח במידת הצורך.
עוד על אמצעי ניטור בהרדמה - בקישור הבא.
השראת ההרדמה
לרשות המרדים עומד מגוון של תרופות הרדמה בעלות מאפיינים שונים מבחינת השפעתן על מערכות הגוף השונות והפרופיל ההרדמתי שלהן. למשל תרופות מסויימות פוגעות בתפקוד הלב יותר מאחרות, תרופות מסוימות מורידות את קצב הלב בעוד אחרות מעלות אותו, תרופות מסוימות הן בעלות אפקט מהיר ואחרות איטיות. המטרה בהשריית ההרדמה היא להביא את החולה למצב הרדמה כללית ולאבטח את נתיב האויר (צנרור קנה) תוך שמירה על יציבות מערכת הלב, כלי הדם והנשימה. משימה זו עשויה להיות לא פשוטה בחולים מורכבים ולא יציבים. המרדים תופר את ההרדמה על פי מצבו הרפואי של החולה והניתוח המתוכנן. למשל, חולים עם הצרות קשה של המסתם האורטלי הזקוקים לניתוח תיקון/החלפה של המסתם האורטלי יהנו מקצב לב איטי, תנגודת גבוהה של כלי הדם הפריפרים, התכווצות לבבית נאותה ומילוי נאות של הלב. על המרדים להתאים את ההרדמה באופן שיאפשר קיום הפרמטרים הללו בשילוב פרמטרים רבים אחרים המתייחסים למערכות הגוף השונות.
שימור ההרדמה- Maintenance
לאחר תחילת עבודת מכונת לב ריאה מונח חסם (קלמפ- clamp) על אבי העורקים על מנת למנוע חזרת דם לכיוון שדה הניתוח (מיקום הנחת החסם תלויה בסוג הניתוח). החסם מונע הגעת דם לעורקים הכליליים המספקים את הלב עצמו ועל כן נדרשות פעולות המצמצמות למינימום את צריכת החמצן של הלב ובכך מונעות פגיעה בו במהלך תקופת הנחת הקלמפ. שיטות אלה כוללות שימוש בתמיסת קרדיופלגיה שחודרת לעורקים הכליליים ולמעשה גורמת להפסקת הפעילות החשמלית של הלב. קירור תמיסה זו גם תורם להורדת צריכת החמצן הלבבית. הפחתת צריכת החמצן הלבבית מאפשרת כ-20-40 דקות של העדר אספקת דם ללב, במהלך זמן זה יש להשלים את חלק הניתוח המצריך קלמפ על אבי העורקים. במצבים מסויימים תמיסת הקרדיופלגיה מוזלפת בדרך אלטרנטיבית (דרך הסינוס הקורונרי, בכיוון רטרוגרדי, כלומר זרימה הפוכה מהזרימה הטבעית).
במהלך פעילות מכונת הלב ריאה ישנו מעקב תדיר אחר רמות החמצן והפחמן הדו חמצני בדם, רמת האלקטרוליטים (נתרן, אשלגן), מצב החומצה-בסיס בדם, רמת ההמוגלובין, רמת הגלוקוז ולחצי הדם.
חומרי הרדמה ממשיכים להנתן דרך מכונת הלב ריאה בצורת אדי חומרי הרדמה וחומרים תוך ורידיים. מתן החומרים קשור בין השאר להגנה מהשפעות חוסר חמצן למוח וללב . מתן החומרים מותאם לרמת הגירוי הכירורגי והשפעות אחרות המעלות או מורידות את המינון הדרוש של חומרי ההרדמה השונים (למשל טמפרטורת גוף).
הורדת טמפרטורת הגוף מאפשרת הגנה על המוח תוך השימוש במכונת לב ריאה (במהלך הפסקה מוחלטת של זרימת הדם בניתוחים מסויימים מגיעים לטמפרטורות נמוכות מאד).
מכונת לב ריאה
מכונת לב ריאה (Cardiopulmonary bypass) – תפקידה להחליף את פעולת הלב והריאות במהלך ניתוחי לב, ניתוחי כלי דם מורכבים ומצבים נוספים. מכונה זו מורכבת ומופעלת ע"י איש צוות מיומן (פמפיסט) תוך ניטור תפוקת זרימת הדם מהמכונה, הלחצים במרכיבי המכונה השונים, רמת החמצן והפחמן הדו חמצני בדם, רמות אלקטרוליטים ומצב החומצה/בסיס, חום הדם ועוד.
המכונה מורכבת מצנרת (קנולות) המחוברות מצד אחד אל המערכת הורידית של המטופל (בד"כ הורידים הנבובים או העליה הימנית של הלב), ממנה מנוקז הדם מגוף החולה, ומצד שני קנולה המוחדרת אל המערכת העורקית (אבי העורקים או העורק הפמורלי) ומזרימה דם אל החולה. הדם הורידי מנוקז אל מיכל גדול (reservoir-רזרוואר) שממנו מועבר הדם דרך אוקסיגנטור-Oxygenator (מרכיב בו מוזרם הדם בצינוריות דקיקות אל מול זרם חמצן. כך הופך הדם לרווי בחמצן והפחמן הדו חמצני מתפנה). מכאן הדם מוחזר אל החולה כאשר הוא מחומצן ועם רמת פחמן דו חמצני תקינה.
 הדם מונע ע"י מנוע (רולר או צנטריפוגה). מנועים נוספים משמשים לשאיבת דם ממדורי הלב השונים (vent) ומשדה הניתוח (suction) וכן לצורך מתן "קרדיופלגיה" (cardioplegia- נוזל המשמש להפסקת הפעילות החשמלית של הלב).
הדם מונע ע"י מנוע (רולר או צנטריפוגה). מנועים נוספים משמשים לשאיבת דם ממדורי הלב השונים (vent) ומשדה הניתוח (suction) וכן לצורך מתן "קרדיופלגיה" (cardioplegia- נוזל המשמש להפסקת הפעילות החשמלית של הלב).
במכונת הלב ריאה ישנם מספר מנגנוני הגנה המונעים מצבים קטלניים כגון כניסת אויר למערכת או הווצרות קרישי דם בתוך המערכת.

גמילה ממכונת לב ריאה
תהליך ניתוק החולה ממכונת לב ריאה וחזרה להנעת הדם ע"י הלב הוא תהליך מורכב מאד בו המרדים נדרש לתת את הדעת למגוון רחב של נושאים כולל טמפרטורת החולה, מצב הקרישה, רמת האלקטרוליטים (מלחים בדם), רמת ההמוגלובין, נפח הנוזלים בדם, התכווצות הלב, רמת הכיווץ של כלי הדם, קצב ומקצב הלב, וכו'. בתקופה זו נעזר המרדים בכל כלי הניטור העומדים לרשותו ושהוזכרו לעיל', תוך התערבות על פי הצורך במתן נוזלים, מוצרי דם, תרופות שונות לתיקון מצבי קרישה (וסתירת ההפרין שניתן במהלך הניתוח), שיפור התכווצות הלב וקצב הלב, שליטה בכיווץ כלי הדם ושימוש בקוצב לב חיצוני. במקרים קיצוניים נעשה שימוש באמצעים נוספים המשמשים לאופטימיזציה של תפקוד הלב וכלי הדם-למשל, IABP (intra-aortic balloon pump-בלון המוכנס לאבי העורקים ומתנפח לסרוגין ובכך מסייע בשימור לחץ הדם) או VAD (ventricular assist device)-מכשיר חשמלי המסייע ללב להניע דם.
לאחר הניתוק ממכונת לב-ריאה והתייצבות החולה, נעשית סגירה של בית החזה והחולה מועבר בליווי המרדים, מונשם ומנוטר, ליחידה לטיפול נמרץ להמשך טיפול וגמילה מהנשמה.
סיבוכים בניתוחי לב
- Awareness (מודעות החולה למתרחש בניתוח)-מתרחשת ב- 0.18-1.3% מהמקרים. שימוש במינונים גבוהים של חומרים נרקוטים (אופיואידים) ומינונים נמוכים יחסית של חומרים היפנוטים/סדטיבים, ביחד עם השינויים הפיזיולוגים המהותיים סביב השימוש במכונת לב ריאה, המקשים על הערכת עומק ההרדמה, וביחד עם שינויי הטמפרטורה המהירים של החולה המשנים את עוצמת פעולת חומרי ההרדמה- כולם תורמים לעליה בסבירות ל- awareness (מודעות החולה למתרחש בניתוח), שהינה עדיין סיבוך נדיר יחסית. ישנם אמצעים (BIS) המאפשרים הערכת גלי EEG מוחיים תוך אומדן עומק ההרדמה באופן שעשוי למנוע awareness.
- פגיעה נוירולוגית עקב תסחיפים ושינוים באספקת הדם והחמצן למוח.
- אי יציבות המודינמית - החמרה של תפקוד לבבי ירוד קיים ע"י פגיעה איסכמיה-רהפרפוזיה, שימור לבבי לא נאות, איסכמיה, בעיה טכנית בגרפט, סתימת גרפט, אמבוליית אויר/אחר, רהווסקולריזציה לא מלאה של כלי דם כליליים דיסטלים או כאלה שלא יכולים להנתח, פגיעת רהפרפוזיה, הפרעה מסתמית חדשה/קיימת, הפרעות בקצב הלב (פרפור עליות היא ההפרעה השכיחה ביותר וקורית לרוב ביום 2-5 לאחר הניתוח).
- תגובה דלקתית כללית (SIRS) עקב הסטרס שבניתוח, השימוש במכונת לב ריאה ומגע של דם עם מרכיבי המכונה היוצר תגובה דלקתית, וכן מיקרו-תסחיפים ומאקרו-תסחיפים של אוויר ומרכיבים רקמתיים שונים. התגובה הדלקתית עלולה לפגוע בתפקוד איברים שונים כגון הריאה, כליה, לב ומוח.
- סיבוכים ריאתיים - כל ניתוח חזה כרוך בהפרעה בתפקודי הריאה המיוחסת למכניקת הנשימה ולכאב. ניתוח לב בפרט מועד לבעיות ריאתיות קלות עד קשות הכוללות תמט ריאה, ברונכוספזם (התכווצות דרכי האויר הריאתיות, בעיקר בחולי COPD או אסתמה), המוטורקס (דימום בבית החזה), פנימוטורקס (הצטברות אויר בבית החזה), בצקת ריאות- מהפרעה לבבית או מצב דלקתי כללי- ARDS (תסמונת ריאתית חריפה).
- דימום והפרעת קרישה -שימוש במכונת לב-ריאה משפעל את מערכת הקרישה ופוגם בתפקוד טסיות הדם (גם בשל המגע עם מרכיבי המכונה וגם בשל טמפרטורת גוף נמוכה ודילול גורמי הקרישה ע"י נוזלים שניתנים בניתוח), דבר שיכול להתבטא בהפרעה בקרישת הדם ולהצריך שימוש במגוון מוצרי דם לתיקון ההפרעה.
ניתוח חוזר טומן בחובו סיכון יתר לדימום רב בשל הדבקויות בבית החזה וסביב הלב.
דימום לאחר ניתוח עלול לגרום לטמפונדה לבבית (הצטברות דם סביב הלב עם לחץ על מדורי הלב) ואי יציבות המודינמית, מה שמצריך התערבות כירורגית דחופה.
- אי ספיקת כליות - נובע ממצב כלייתי לא תקין טרם הניתוח, ומשינויים מהותיים בזילוח הדם ואספקת החמצן לכליה במהלך הניתוח. מהווה גורם סיכון משמעותי למוות.
- הפרעות מטבוליות - שינויים ברמות האשלגן בדם, רמת גלוקוז גבוהה, תת רמה של סידן ומגנזיום, כולן הפרעות שכיחות לאחר ניתוח לב עם מכונת לב ריאה ומצריכות טיפול ספציפי לתיקון ההפרעה.
- סיבוכים בניתוח חוזר - ניתוח לב חוזר מהווה אתגר מיוחד. חיתוך החזה שם את החולה בסיכון יתר לדימום מכלי הדם הגדולים ומדורי הלב מאחר ותתכנה הדבקויות בין מבנים אלה לבין האספקט הפנימי של דופן בית החזה. כמו כן הסיכון להפרעות בקצב הלב עולה. מסיבות אלה המרדים נערך עם מנות דם מוכנות בחדר הניתוח ומדבקות דהפיברילטור המודבקות על בית החזה של החולה למתן מכת חשמל במידה ומתפתחת הפרעה בקצב הלב. ניתוחים אלה הם לעיתים קרובות גם מסובכים יותר טכנית. לעיתים נעשית קנולציה (החדרת הקטטר העורקי והוורידי של מכונת הלב ריאה) דרך עורק וווריד מפשעתיים לפני פתיחת החזה (ולא כפי שנהוג בד"כ- קנולציה של אבי העורקים והעליה הימנית בחזה הפתוח), לצורך הערכות להפעלה מהירה של מכונת לב-ריאה במקרה של דמם משמעותי.
- חוסר התאחות של עצם החזה וזיהום פצע הניתוח - שכיח יותר בחולים מבוגרים, סכרתיים בתת תזונה.החולה מקבל במהלך הניתוח טיפול אנטיביוטי מונע.
קרא עוד על סיבוכי הרדמה כללית.
סוגי ניתוחים
ניתוח מעקפים- CABG
ניתוח זה נעשה כאשר העורקים הכליליים, המספקים דם לשריר הלב, מוצרים ולא מאפשרים אספקת דם נאותה ללב ושמים אותו בסיכון לאיסכמיה (הפרעה באספקת הדם והחמצן לרקמה) ואף אוטם שריר הלב (התקף לב) והפרעה בתפקוד הלב.
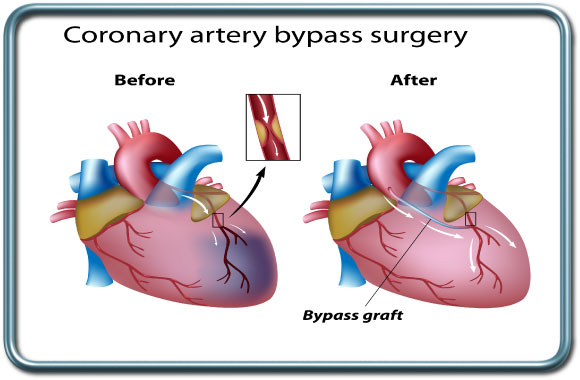
בהשוואת ניתוח מעקפים אל מול טיפול צנתורי נדרשו פרוצדורות חוזרות בטיפול הצנתורי. כאשר משווים את שני הטיפולים בחולים עם מחלה טרשתית קשה יש עדיפות ברורה בשיפור ההשרדות בניתוח מעקפים. עדיפות זו מודגשת ככל שחומרת המחלה הטרשתית קשה ומפושטת יותר וככל שמחלות הרקע של החולה קשות יותר (למשל סכרת, גיל מתקדם). בניתוח זה נלקחים כלי דם מאזורים בגוף שהינם בעלי אספקת דם אלטרנטיבית (למשל עורק רדיאלי באמה, ווריד ספני בשוק או עורקים ממרים בבית החזה). כלי דם אלה מחוברים לעורקים הכליליים מצד אחד ולאבי העורקים מהצד השני וכך משפרים את זילוח הדם לשריר הלב. ההכנה לניתוח כוללת לרוב בדיקות פולשניות (צנתור לב) ולא פולשניות (אקג, אקו לב, מיפוי לב) להערכת תפקוד שריר הלב והמסתמים, מפושטות המחלה הטרשתית ומיקומי ההצרויות בכלי הדם הכליליים. במסגרת זו נעשית הערכת הסיכון הניתוחי. למשל חולים עם תפקוד לבבי תקין הם בסיכון נמוך בניתוח לעומת חולים עם תפקוד לבבי ירוד. הניתוח מצריך מהמרדים שליטה במאזן אספקת החמצן ללב דרך העורקים הכליליים המוצרים (נגזרת מרמת ההמוגלובין והחמצן בדם וזרימת הדם הכלילית) אל מול דרישת החמצן הלבבית (שנגזרת מרמת התכווצות הלב, קצב הלב, מלאותו וכו').חולים בהתקף לב חריף, אי ספיקת לב חריפה, או תעוקת חזה בלתי יציבה הם בסיכון גבוה מאד. בניתוח זה נדרש ניטור איסכמיה לבבית (חוסר אספקת דם וחמצן לשריר הלב המתבטאת בשינויי אקג ותפקוד הלב) הנעשה באמצעות מוניטור האקג, צורת הגל והלחצים במדידות קטטר בעורק הריאה, וכן שימוש באקו טרנס-וושטי (TEE ) המאפשר בדיקת אופן התכווצות שריר הלב. בעיות טכניות בחיבור כלי הדם במעקפים עלולים ליצור איסכמיה לבבית.
ניתוח זה יכול להעשות עם או בלי מכונת לב ריאה.
-ניתוח עם מכונת לב ריאה- מרבית ניתוחי המעקפים נעשים עם מכונת לב ריאה. ניתוח זה נעשה בגישת סטרנוטומיה (חתך אמצעי של עצם החזה)
-ניתוח ללא מכונת לב ריאה ( OP-CAB )- מיעוט הניתוחים (20-30%) נעשים בצורה זו. ניתוח זה נעשה גם הוא בגישת סטרנוטומיה אך ללא מכונת לב ריאה. מכשור מיוחד משמש לייצוב אזור הניתוח על מנת שניתן יהיה לבצע פעולות כירורגיות עדינות ללא הפרעת תנועת התכווצות הלב. הלב נתון ללחצים מאותם מכשירי ייצוב ושינוי במנח הלב. השפעות אלה משפיעות לרעה על המכניקה של הלב ותפקודו, דבר שמצריך התייחסות מצד המרדים, אם בשינוי תנוחת החולה, מתן נוזלים ומתן תרופות התומכות במערכת הלב וכלי הדם. 3% מניתוחי ה- OPCAB עוברים לניתוח עם מכונת לב ריאה עקב איסכמיה לבבית ואי יציבות של מערכת הלב וכלי הדם.
אין עדות משכנעת לטובת סוג ניתוח זה או אחר. ניתוח OPCAB מפחית סבירות לשבץ מוחי ופרפור פרוזדורים וכן סיכון לדימום וניתוח חוזר. מאידך יתכן שניתוח עם מכונת לב ריאה מביא לפוטנטיות טובה יותר של המעקפים לאורך זמן (3 שנים). ניתוח OPCAB מצריך לעיתים שימוש בהרכב אנסטומוזות לא אופטימלי.
Minimally invasive surgery--MIDCAB - ניתוח מעקפים הנעשה דרך חתך טורקוטומיה קדמית, לרוב משמאל (חתך בחזה השמאלי), לפיכך מצריך הנשמת ריאה אחת ושימוש בצינור הנשמה מיוחד (double lumen tube). הניתוח נעשה לרוב למעקפים בודדים של עורקי הלב השמאליים (LAD, Cx) שלא ניתן לפתוח בצינתור, ומתאים לחולים בעלי אבי עורקים טרשתי שלא מאפשר שימוש בטוח בקנולות מכונת לב ריאה (רובד טרשתי יכול להתנתק ולהשטף בזרם הדם לכלי הדם המוחיים ולגרום לשבץ מוחי). ניתן לעיתים לשלב ניתוח זה עם צנתור לב על מנת לשפר את זרימת הדם בעורקי הלב השונים תוך שימוש בשיטות השונות.
המרדים נדרש לשמר את מאזן אספקת החמצן אל מול צריכת החמצן הלבבית. לשם כך נדרשת שליטה הדוקה בפרמטרים ההמודינמים תוך ניטור באמצעות TEE או קטטר בעורק הריאה. יעשה מאמץ להמנע מהאצת קצב הלב שמעלה את צריכת החמצן שלו ומגבירה איסכמיה. המרדים נדרש לזהות מצבי איסכמיה באמצעי הניטור העומדים לרשותו ולטפל בהתאם.
סיבוכים- שיעור התמותה בניתוח 2-4% בהתאם למחלות הרקע של החולה. סיבוכים לאחר הניתוח כוללים אוטם בשריר הלב והפרעה בתפקוד הלב עד כדי אי ספיקת לב, סיבוכים נוירולוגים כולל שבץ מוחי או הפרעה בתפקוד האינטלקטואלי (יותר בגיל מתקדם ובחולים עם יתר לחץ דם, טרשת עורקים באבי העורקים, היסטוריה של מחלה נוירולוגית, סכרת, וכו'). זיהומים של הפצע הניתוחי וכשל באיחוי החתך בעצם החזה. הפרעה בתפקוד הכלייתי כ-6%. כשל של המעקפים לאורך זמן (כאשר משתמשים בעורקי השד –LIMA/RIMA- שיעורי הפוטנטיות שלהם נותרים גבוהים לאורך שנים, כשמשתמשים בוריד- שיעור הפוטנטיות שלו נמוך בהרבה לאורך השנים).
ניתוח תיקון/החלפת מסתם
בלב ישנם 4 מדורים (2 חדרים ו-2 עליות) ו-4 מסתמים (המסתם האורטלי, המיטרלי, הטריקוספידלי והפולמונרי). ליקוי בתפקוד אחד המסתמים מתבטא בהצרות פתח המסתם והפרעה לזרימת הדם דרכו או ברהגורגיטציה-דלף של דם דרך המסתם בזמן שהוא אמור להיות סגור. כל הפרעה מסתמית ספציפית מאופיינת בגורמים מסויימים, הסתמנות קלינית מסויימת, מהלך טבעי אופייני, ומאפיינים פיזיולוגים מסוימים (שינוי בלחצים במדורי הלב השונים ובכלי הדם הריאתיים המתבטאים בתסמינים קלינים במצבים פיזיולוגים שונים). המעקב אחר תפקוד המסתם הפגום נעשה לרוב באמצעות אקו לב. מדידות מסוימות יכולות להעשות גם בצנתור. הפרעה קשה בתפקוד מסתם מצריכה לעיתים תיקונו או החלפתו בניתוח. המרדים, השולט במהלך הניתוח בפרמטרים הקשורים לתפקוד הלב ומערכת כלי הדם והריאות (קצב הלב, התכווצות כלי הדם הפריפרים, רמת הנוזלים בגוף, הלחצים השונים במדורי הלב וכו'), אמון על התאמת אותם הפרמטרים לתפקוד המסתם והלב. כל הפרעה מסתמית מצריכה תנאים המודינמים שונים לצורך אופטימיזציה של תפוקת הלב ומצב החולה.
-mitral stenosis- MS-הצרות המסתם המיטרלי
הצרות המסתם המיטרלי קורית בעיקר ממחלת לב ראומטית (גורמים אחרים כוללים הסתיידות המסתם, הצרות מולדת, הצרות בשל אנדוקרדיטיס-זיהום של המסתם, גידול של העליה השמאלית-Atrial myxoma). הצרות קריטית מצריכה ניתוח, בד"כ להחלפת המסתם.
הצרות המסתם המיטרלי כרוכה לעיתים קרובות בלחץ עלייתי שמאלי מוגבר, ולחץ ורידי ועורקי ריאתי מוגבר, דבר ששם את החולה בסיכון לבצקת ריאות ואי ספיקת לב ימני. כמו כן הלחץ העלייתי השמאלי המוגבר מגדיל את העליה השמאלית ויוצר הפרעות קצב-בעיקר פרפור פרוזדורים, דבר שמסכן את החולה בהווצרות קרישי דם בעליה והגעתם לאיברים שונים בגוף, כולל המוח. חולים אלה זקוקים לטיפול נוגד קרישה כרוני ושליטה בקצב הלב באמצעות תרופות או לחילופין היפוך קצב הפרפור לקצב תקין באמצעות שוק חשמלי מבוקר.
החלפת מסתם מיטרלי יכולה להעשות באמצעות מסתם מכני או ביולוגי. מסתם מכני שורד זמן רב יותר ולכן מתאים יותר לצעירים, אך דורש תרופות ל"דילול דם". מסתם ביולוגי שורד פחות (מסתמים חדשים Bioprosthetic עמידים יותר) ואינו דורש טיפול ל"דילול הדם".
המרדים ידרש לכוונן את מאזן הנוזלים במשורה בגלל תלות הלב ברמת נוזלים נאותה מחד ומאידך הסיכון בהתפתחות בצקת ריאות במתן יתר נוזלים. המרדים ירצה לשמר קצב לב נמוך יחסית לצורך מילוי נאות של חדר שמאל והגבלת מפל הלחצים על המסתם. פרמטרים אלה ואחרים נשלטים ע"י המרדים תוך כוונון עדין של תרופות שונות המשפיעות על מערכת הלב וכלי הדם אל מול השפעות חומרי ההרדמה.
-mitral regurgitation-MR- דלף המסתם המיטרלי
דלף של המסתם המיטרלי עלול להווצר כתוצאה מהרס של מבני המסתם היוצרים הרחבה שלו (ממחלה ראומטית, מחלה דהגנרטיבית, הפרעה מולדת, אנדוקרדיטיס-זיהום, מצב לאחר הקרנה) או מבעיה פונקציונלית בשריר הלב התומך במבני המסתם (בשל איסכמיה של שריר הלב).
מצב זה יכול להיות חריף (כתוצאה מאיסכמיה לבבית או קרע של מרכיב מסתמי) או כרוני. במצבים הכרונים קצב ההתקדמות של אי ספיקת החדר השמאלי איטי מאד להבדיל מהמצב החריף שגורם לאי ספיקת לב מהירה.
הדלף במסתם גורם לתנועה של נפח דם מהחדר השמאלי אחורה אל העליה השמאלית תוך צמצום הנעת הדם קדימה לעבר אבי העורקים ולגוף. הדלף מוביל גם להשפעות רציניות על הנפחים והלחצים במדורי הלב השונים. למשל הלחץ בעליה השמאלית עולה באופן שיכול להוביל לבצקת ריאות. הנפח והלחץ בחדר השמאלי עולים באופן שיכול להוביל לאורך זמן לאי ספיקת חדר שמאל. בשלבים המתקדמים של דלף מיטרלי יתכנו לחצים גבוהים בעליה השמאלית ובכלי הדם הריאתיים, דבר שעלול להוביל לאי ספיקת חדר ימין.
ניתוח לב יכול להעשות לתיקון המסתם או להחלפתו, על פי מאפייני הפגם המסתמי והחולה.
החלפת מסתם מיטרלי יכולה להעשות באמצעות מסתם מכני או ביולוגי. מסתם מכני שורד זמן רב יותר ולכן מתאים יותר לצעירים, אך דורש תרופות ל"דילול דם". מסתם ביולוגי שורד פחות (מסתמים חדשים Bioprosthetic עמידים יותר) ואינו דורש טיפול ל"דילול הדם".
החולה צריך להגיע לניתוח בנוכחות דלף קשה של המסתם המיטרלי עוד לפני שיש ירידה משמעותית בתפקוד הלב שכן כאשר הלב כושל סיכויי הצלחת הניתוח יורדים משמעותית.
הפרמטרים הרצויים למרדים הם תנגודת כלי דם פריפרים נמוכה יחסית, שמירת מאזן נוזלים נאות ומילוי נאות של הלב, תפקוד נאות של שריר הלב, וקצב לב מהיר יחסית. פרמטרים אלה יפחיתו את החלק היחסי של מקטע פליטת הלב הנפלט אחורה כדלף מהמסתם המיטרלי. כמו כן יש להמנע ממצבי חסר חמצן (היפוקסיה) ועליה בפחמן הדו חמצני (היפרקרביה) שעלולים להצר את כלי הדם הריאתיים, להחמיר יתר לחץ דם ריאתי ולפגום בתפקוד הלב הימני.
המרדים משיג פרמטרים אלה באמצעות כוונון רמת ההרדמה, בחירת חומרי הרדמה מתאימים ואמצעים פרמקולוגים ומכנים נוספים במהלך הניתוח, בהתאם לניטור החולה באמצעים השונים שפורטו לעיל'.
סיבוכים- בנוסף לסיבוכי ניתוחי לב, סיבוכים ספציפים לניתוח זה כוללים- פגיעה בעורק כלילי- circumflex artery, הצרות המסתם, דלף דם פאראוולוולרי (סביב המסתם),
-HOCM-hypertrophic obstructive cardiomyopathy
מחלה תורשתית (אוטוזומלית דומיננטית) משפחתית המביאה להיפרטרופיה (הגדלה) של המחיצה הבינ-חדרית הלבבית, דבר שעלול להביא לחסימת זרימת הדם במוצא החדר השמאלי ולהוביל למוות פתאומי, בעיקר במאמצים קיצוניים (קצב לב מהיר והתכווצות טובה של שריר הלב מעלים את הסיכון). במקביל ישנה הסטה של העלה הקדמי של המסתם המיטרלי כתוצאה מאפקט וונטורי מהזרימה במעבר הצר (SAM- systolic anterior motion), דבר שיכול לגרום גם לדלף מיטרלי. הטיפול במקרה זה יכול לדרוש ניתוח להקטנת גודל המחיצה הבינ-חדרית ולעיתים בשילוב תיקון המסתם המיטרלי. מבחינה הרדמתית, על המרדים לשמור את הלב במצב מלא על מנת למנוע הצרות, קצב הלב צריך להיות נמוך, ואין להשתמש בתרופות המגבירות את תפקוד שריר הלב, ולעיתים נדרשות אף תרופות המפחיתות את התפקוד.
-aortic stenosis-AS- הצרות המסתם האורטלי
הצרות המסתם האורטלי- הפרעה מסתמית שנגרמת לרוב מהמצאות שני עלים מסתמיים בלבד (מצב הקיים ב- 1-2% מהאוכלוסיה) במקום שלושה עלים.
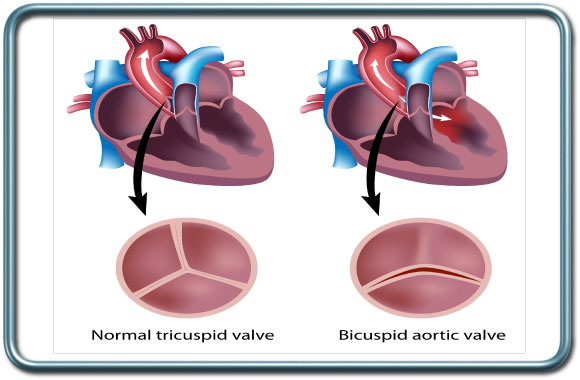
מסתם זה נוטה לפתח הצטלקויות והסתיידויות שלבסוף מצרות את פתחו. המצב יכול להתפתח גם במסתמים תלת עליים ועולה בשכיחותו עם העליה בגיל ובהקשר לגורמי סיכון טרשתיים. כתוצאה מהצרות המסתם מופעל על חדר שמאל של הלב עומס ניכר שגורם לאורך זמן להיפרטרופיה (הגדלת שריר הלב) ובהמשך להפרעה בתפקוד הלב.
ההתוויות לניתוח הם הצרות קשה של המסתם האורטלי (על סמך פרמטרים באקו לב) עם סימפטומים הכוללים התעלפות, כאבי חזה או קוצר נשימה (שכן מרגע הופעת סימפטומים ישנה ירידה משמעותית בתוחלת החיים), וגם חולים עם הצרות בינונית אך עוברים ניתוח לב מסיבה אחרת (למשל ניתוח מעקפים). הפרמטרים ההרדמתיים הדרושים במהלך ניתוח כוללים קצב לב נמוך יחסית (60-80 בדקה) תוך המנעות מקצב איטי או מהיר מידי, שימור התפקוד העלייתי (לשם כך ידרשו לעיתים מדבקות דהפיברילציה שיונחו לפני השריית ההרדמה), שימור תפקוד שריר הלב, שימור סטטוס נוזלים ונפח הלב וכיווץ כלי הדם הפריפרים. פרמטרים אלה מושגים באמצעים פרמקולוגים והתאמת סוג ומינוני חומרי ההרדמה השונים, זאת תוך ניטור באמצעות המכשירים שהוזכרו לעיל', כולל TEE ולעיתים קטטר בעורק הריאתי. שימור שריר הלב קשה יחסית בחולים אלה במהלך ניתוח לב בשל ההיפרטרופיה של שריר הלב והפרעה בזילוח שעשויים להקשות על פעולת הקרדיופלגיה.
הצרות המסתם האורטלי מלווה לעיתים בנטיה לדמם עקב ירידה ברמת von willebrand factor.
החלפת מסתם אורטלי יכולה להעשות באמצעות מסתם מכני או ביולוגי. מסתם מכני שורד זמן רב יותר ולכן מתאים יותר לצעירים, אך דורש תרופות ל"דילול דם". מסתם ביולוגי שורד פחות (מסתמים חדשים Bioprosthetic עמידים יותר) ואינו דורש טיפול ל"דילול הדם".
אופציה חדשה- TAVI- החדרת מסתם אורטלי בצנתור. משמשת כיום בעיקר לחולים מורכבים וקשים שלא צפוי שיעמדו בניתוח לב פתוח.
סיבוכים-בנוסף לסיבוכי ניתוחי לב, סיבוכים ספציפיים לניתוח זה כוללים דלף דם סביב המסתם המושתל paravalvular leak שעלול להסתבך בזיהום או בהווצרות קרישי דם, חסימה במוצא החדר השמאלי SAM and LVOT obstruction, היפוולמיה (חסר נוזלים) או וזודילטציה (הרחבת כלי דם פריפרים) בגמילה ממכונת הלב-ריאה, פגיעה/חסימה של עורק כלילי (left main artery), כניסת אויר למערכת הסירקולטורית.
-aortic regurgitation-AR- דלף המסתם האורטלי
דלף של המסתם האורטלי- מצב זה יכול להיות כרוני (רוב המקרים) או חריף. הגורמים ל-ARכרוני עשויים להיות בעיות מולדות במבנה המסתם, הפרעות דהגנרטיביות המתפתחות עם הזמן, ומחלת לב ראומטית, אך ברוב המקרים מדובר בגורם אידיופטי (ללא סיבה ידועה). החולים במחלה זו יכולים להיות שנים חופשיים מסימפטומים. במקרים קשים נדרש ניתוח לתיקון/החלפת המסתם. הפרמטרים ההרדמתיים הדרושים במהלך הניתוח הם קצב לב יחסית מהיר, כלי דם פריפרים פתוחים, מאזן נוזלים ותפקוד שריר לב נאותים. גם פה נעזר המרדים בכלים הניטוריים השונים העומדים לרשותו ובכלים הפרמקולוגים והאחרים לשליטה באותם הפרמטרים. בתקופה שלאחר הניתוח יש צורך לשמור על לחצי דם יחסית נמוכים על מנת למנוע דיסקציה אורטלית (קרע של דופן אבי העורקים) ודימום מקווי התפר של המסתם שהוחלף.
התאוששות
חולים העוברים ניתוח לב מועברים לרוב מונשמים ומורדמים ליחידת טיפול נמרץ המתמחה בטיפול בסוג זה של חולים, שם הם עוברים גמילה הדרגתית מהנשמה, המשך מעקב וטיפול כנדרש. המעבר מחדר הניתוח ליחידה לטיפול נמרץ נעשה בליווי המרדים.