מחלות רקע והרדמה במבוגרים - מחלות אנדוקריניות
- פרטים
- נוצר ב 17 יולי 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 347017
מחלות אנדוקריניות
סכרת- Diabetes Mellitus
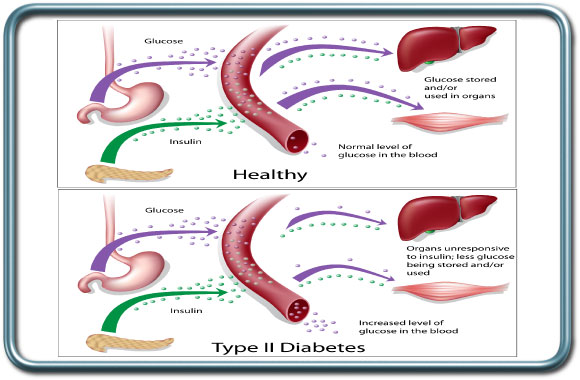
סכרת הינה המחלה האנדוקרינית השכיחה ביותר. רמות גלוקוז מוגברות בדם יכולות להגרם ממגוון מצבים. סוגי הסכרת השכיחים כוללים סכרת מסוג 2 המתבטאת בתנגודת של האיברים לאינסולין (הורמון האחראי לכניסת הגלוקוז לתוך התאים). זהו הסוג השכיח ביותר של סכרת ומהווה מל 90% ממקרי הסכרת. בד"כ מחלה זו מופיעה בגיל המבוגר, יותר בשמנים.
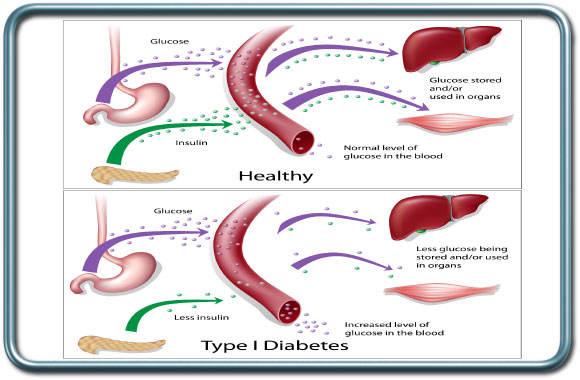
סכרת מסוג 1 מתבטאת החסר של הורמון האינסולין. המחלה מופיעה בד"כ מוקדם במהלך החיים.
סכרת היא מחלה מורכבת המתבטאת עם השנים בפגיעה באיברים רבים. פגיעה בכלי הדם יוצרת שינויים בעורקי הלב, המוח, הכליות, העיניים ואיברים נוספים ועלולה ליצור עליה בשכיחות אוטם שריר הלב, שבץ מוחי, אי ספיקת כליות, הפרעות ראיה, פגיעה בעצבים פריפרים ובתנועתיות הקיבה והמעי וכו'.
עיכוב בריקון הקיבה מעלה את הסיכון לאספירציה של תוכן קיבה ומצריך לעיתים ביצוע השריית הרדמה בשיטה מהירה להפחתת הסיכון.
נוקשות של המפרקים הצוואריים (diabetic stiff joint syndrome) יכול להקשות על צנרור קנה בלרינגוסקופיה ישירה. לעיתים ידרש ביצוע צנרור קנה בעירות תחת הרדמה מקומית.
הפרעות במערכת העצבים האוטונומית עלולות ליצור שינויים מהירים ובלתי צפויים בלחץ הדם וקצב הלב וכן מועדות להיפותרמיה (תת חום) תוך ניתוחית.
שינויים אלה משמעותיים מאד מבחינה הרדמתית ומצריכים התייחסות מיוחדת של המרדים הן בהיבט הניטור ההמודינמי והן בחירת צורת ההרדמה ותרופות ההרדמה.
הבדיקה הטרום ניתוחית תכלול חיפוש התבטאויות המחלה באיברים השונים ע"י תשאול המטופל, בדיקתו, וביצוע בדיקות מעבדה ודימות שכוללות- אקג, צילום חזה, בדיקות מעבדה- תפקודי כליה, רמות אלקטרוליטים, רמת גלוקוז, רמת המוגלובין A1C (מדד לאיזון המתמשך של המחלה).
רוב התרופות הפומיות לסכרת לא ניתנות ביום הניתוח. חולים המטופלים באינסולין- ישנן גישות שונות לטיפול ביום הניתוח. אחת הגישות הינה מתן מחצית מינון האינסולין ארוך הטווח (NPH) והמנעות מאינסולין קצר הטווח בבוקר הניתוח. בחולים בסיכון ניתן להתחיל מתן אינסולין בהזלפה מתמשכת תוך מדידות תכופות של רמות הסוכר וכוונון קצב ההזלפה ובמקביל מתן אינפוזיה מתמשכת של גלוקוז.
הטיפול ההרדמתי כולל ניטור פולשני (למשל קטטר עורקי פריפרי למדידה המשכית של לחץ הדם) בהתאם לפגיעות באברי המטרה (כגון הלב).
רמת הגלוקוז תבדק לפני, במהלך ואחרי הניתוח. טיפול באינסולין ינתן בהתאם לרמת הגלוקוז. הסטרס הניתוח מגביר בד"כ את רמת הגלוקוז.
השכבת החולה צריכה להעשות בזהירות שכן פגיעה בעצבים פריפרים שכיחה יותר בסכרתיים. נדרשת תשומת לב יתרה לריפוד נקודות לחץ.
היפרגליקמיה (עליה ברמת הגלוקוז) סביב הניתוח כרוכה בסיבוכים הכוללים עליה בסיכון לשבץ מוחי ואוטם שריר הלב ועליה בזיהומי הפצע הניתוחי. על כן יש משמעות רבה לשמירת רמות הגלוקוז מאוזנות. ישנן המלצות שונות לגבי רמת הגלוקוז הנאותה סביב הניתוח. הטווח המקובל הוא רמה נמוכה מ-150-200 מג' לדצ'. הטיפול נעשה במתן תוך ורידי או תת עורי של אינסולין או אינפוזיה מתמשכת של אינסולין המכוונת על פי מדידות רמות גלוקוז תכופות.
מצבי חירום סכרתיים (היפוגליקמיה, hyperosmolar nonketotic coma, Ketoacidosis) מצריכים טיפול מיידי ואגרסיבי ברמות הגלוקוז, נפח הנוזלים בגוף ורמות האלקטרוליטים, בד"כ במתאר טיפול נמרץ, ולמעט ניתוחים דחופים מסכני חיים, מצדיקים דחיית הניתוח עד לאיזון המטופל.
היפותירוידיזם- Hypothyroidism
תת פעילות של בלוטת התריס. זהו מצב יחסית שכיח (0.5-0.8% מהאוכלוסיה). הגורמים יכולים לכלול דלקת של בלוטת התריס (אוטואימונית או ווירלית), טיפולים שפגעו בבלוטת התריס (הקרנה לצוואר, ניתוח צווארי, טיפול ביוד רדיואקטיבי), חסר קשה ביוד, תרופות מסויימות, הפרעות מולדות, והפרעה בייצור ההורמונים האחראים לשחרור הורמון בלוטת התריס, (TRH, TSH ).
הבעיה מתבטאת בישנוניות, השמנה, רגישות לקור, ירידה בתפקוד הלב ובקצב הלב, תפליט פריקרדיאלי (סביב הלב), הפחתה בתגובתיות הנשימתית, היפותרמיה (ירידה בחום הגוף), היפונתרמיה (רמה נמוכה של נתרן), ירידה בתנועתיות המעי, ועוד.
הטיפול הוא בהורמון חלופי, תוך ניטור רמות ההורמון בבדיקות דם.
חולים עם היפותירוידיזם קל עד בינוני – הסיכון ההרדמתי שלהם נמוך.
חולים עם היפותירוידיזם קשה- יש לדחות ניתוחים אלקטיבים עד לפחות לטיפול חלקי.
Myxedema coma הינו מצב קיצוני של היפותירוידיזם ומצריך התערבות מיידית וטיפול אגרסיבי. רק ניתוח חירום מסכן חיים נעשה במצב זה.
מבחינה הרדמתית- הניטור יגזר ממחלות רקע נוספות של החולה ומחומרת מצב ההיפותירוידיזם. בד"כ ישנה ירידה ברמה הנדרשת של גזי הרדמה במהלך הניתוח. יש צורך להקפדה יתרה על שימור חום הגוף במהלך הניתוח. הרדמה אזורית עשויה להיות בחירה טובה.
היפרתירוידיזם- Hyperthyroidism
הפרשת יתר של הורמון בלוטת התריס (Thyroid hormone). הגורמים לכך יכולים להיות מחלת גרייבס (הסיבה הראשונה בשכיחותה), דלקת של בלוטת התריס (תירוידיטיס), גידולים המפרישים את הורמון בלוטת התריס (למשל- אדנומה של בלוטת התריס-הסיבה השניה בשכיחותה) או את ההורמון TSH שמגרה את בלוטת התריס להפרשת ההורמון, מתן מינון יתר של הורמון בלוטת התריס, מתן יוד לחולים עם צריכה מופחתת כרונית דל יוד וכו'.
המחלה מתבטאת בעוררות ועצבנות, אבדן משקל, עור חם ולח, אי סבילות לחום, עליה בקצב הלב, הפרעות בקצב הלב עד כדי אי ספיקת לב, ועוד.
כל חולה עם היפרתירוידיזם מצריך הכנה מקדימה טרום ניתוחית על מנת להגיע לניתוח במצב מאוזן. רק מצבי חירום קיצוניים מצדיקים ביצוע ניתוח ללא הכנה מוקדמת. הטיפול כולל חומרים המעכבים את ייצור ההורמון או את השפעתו על האיברים השונים. תרופות נפוצות הניתנות למטרה זו כוללות מתימזול, פרופילתיואורציל, יודיד אינאורגני, חוסמי ביתא (פרופרנולול-דרלין), סטרואידים, Iopanoic acid, ובד"כ נדרשת תקופה של מספר שבועות לצורך האיזון.
יש להמשיך ליטול את כל התרופות הללו בבוקר הניתוח.
Thyroid storm הינו מצב קיצוני של היפרתירוידיזם העלול להגרם בין השאר גם עקב ניתוח בכלל או ניתוח של בלוטת התריס בפרט. מצב זה הינו מצב חירום ומצריך טיפול מיידי בחומרים הנוגדים/מפחיתים את הפרשת הורמון בלוטת התריס וחומרים ששולטים בהשפעות ההורמון על האיברים השונים, תוך ניטור פולשני המשכי.
הטכניקה ההרדמתית במצבי היפרתירוידיזם תכלול עומק הרדמה משמעותי למניעת עוררות מערכת העצבים הסימפטטית והחמרה בקצב ותפקוד הלב. המנעות מחומרי הרדמה המשפעלים את מערכת העצבים הסימפטטית (כגון פאנקורוניום, קטמין, תרופות ווזואקטיביות בלתי ישירות).
הרדמה אזורית עשויה להיות אלטרנטיבה טובה להרדמה כללית.
מחלת/סנדרום קושינג- Cushing Disease/syndrome
מצב זה מאופיין בהפרשת יתר של גלוקוקורטיקואידים (סטרואידים) מבלוטת יותרת הכליה. הגורמים למצב זה כוללים הפרשת יתר של הורמון המשפעל את בלוטת יותרת הכליה (ACTH) מגידול בלוטת יותרת המוח (היפופיזה) או גידולים אחרים, ייצור יתר של גלוקוקורטיקואידים בגידול של בלוטת יותרת הכליה, או ממתן מתמשך של גלוקוקורטיקואידים כטיפול במצבים אחרים.
סינדרום קושינג מתבטא בשמנות, יתר לחץ דם, עליה ברמות הגלוקוז, עליה בנפח הנוזל בגוף, רמות נמוכות של אשלגן, עייפות, אי יציבות רגשית, חולשת שרירים, ואוסטאופורוזיס.
הטיפול טרום הרדמתי יכלול איזון רמת הסוכר ולחץ הדם, איזון נפח הנוזל בגוף ורמות האלקטרוליטים.
השכבה זהירה של החולה נדרשת עקב סיכון לשברים בחולה האוסטאופני.
ניטור תוך ניתוחי ייגזר מהפרעות בתפקוד הלב ואי יציבות המודינמית.
כשיש חולשת שרירים משמעותית יתנו חומרים מרפי שרירים במשורה.
במידה ומדובר בכריתה דו צדדית של בלוטת יותרת הכליה נדרש טיפול חלופי בסטרואידים.
אי ספיקת אדרנל- מחלת אדיסון- Addison Disease
אי ספיקת אדרנל, או מחלת אדיסון היא תת הפרשה של הורמונים סטרואידלים של בלוטת יותרת הכליה (אדרנל).
מחלה זו יכולה להגרם כתוצאה מתהליכים הפוגעים בבלוטות האדרנל (הרס אוטואימוני של הבלוטות, זיהומים חיידקיים או פטריתיים, סרטן גרורתי לבלוטות, זיהום כל גופי, דמם לאדרנלים) או כתוצאה מהפרעה בשחרור הורמון ממקור בלוטת ההיפופיזה המוחית, המשפעל את בלוטת האדרנל (ACTH) (הפרעה זו יכולה להגרם מגידולים של ההיפופיזה, לאחר ניתוח או טיפול קרינתי לאיזור ההיפופיזה, דמם בהיפופיזה, או טיפול כרוני בסטרואידים, המדכא את תפקוד ההיפופיזה).
הפרעה מתבטאת בחוסר תאבון, אבדן משקל, תשישות, בחילות והקאות, הפרעות במאזן המלחים בדם, תת לחץ דם והפרעה במצב ההכרה.
הפרעה בהפרשת הורמוני האדרנל מאובחנת על סמך בדיקות דם.
מבחינה הרדמתית, יש לוודא קבלת טיפול הולם בהורמונים חלופיים, בעיקר סביב הניתוח, ולדאוג לתיקון הפרעות במאזן הנוזלים והאלקטרוליטים בגוף. בחולה שאינו יציב יכול להדרש ניטור פולשני במהלך ההרדמה, להכוונת הטיפול בנוזלים ותרופות התומכות בתפקוד הלב ולחץ הדם.
טיפול ממושך בסטרואידים - Prolonged corticosteroids treatment
טיפול ממושך בסטרואידים עלול ליצור דיכוי של בלוטת יותרת המוח, האחראית על הפרשת הורמון ה-ACTH שמגרה הפרשת סטרואידים מבלוטת יותרת הכליה. מצב זה יכול להוביל לחסר סטרואידים בתקופת הסטרס הניתוחי המוביל באופן תקין לעליה ברמת הסטרואידים. על כן, טיפול ממושך בסטרואידים (מעל 5-7 ימים של טיפול במהלך השנה האחרונה) מצריך מתן סטרואידים ע"י המרדים לפני, במהלך הניתוח ואחריו.
פאוכרומוציטומה- Pheochromocytoma
פאוכרומוציטומה היא גידול של ליבת בלוטת יותרת הכליה (אדרנל) המפריש קטכולאמינים (אדרנלין ונוראדרנלין) בצורה לא מבוקרת. חומרים אלה הם בעלי השפעה ניכרת על מערכת הלב וכלי הדם (המערכת הקרדיווסקולרית) המתבטאת בעליה בקצב הלב, עוצמת התכווצות הלב, כיווץ כלי דם, עליה בלחץ הדם וכתוצאה מכך השפעות על כל מערכות הגוף בטווח הארוך (שבץ מוחי, אוטם שריר הלב, אי ספיקת לב, הפרעות בקצב הלב) וגם בטווח החריף. יתר לחץ דם ממאיר עלול ליצור מצבים מסכני חיים בחולים אלה.
רוב הפאוכרומוציטומות (כ-90%) מבודדות בבלוטת יותרת כליה אחת (בד"כ הימנית). 10% מהמבוגרים ו-25% מהילדים הם עם גידולים דו צדדיים.
ב-10% מהמקרים יתכן גידול אקסטרא-אדרנלי (מחוץ לבלוטת יותרת הכליה) לאורך צידי חוט השדרה (שם ממוקמת השרשרת העצבית הסימפטטית), בעיקר בבטן.
התפשטות ממארת של הגידולים הללו קורית ב- 10% מהמקרים.
כ-5% מהמקרים הם משפחתיים (מורשים) כחלק מסינדרום של גידולים מסוגים שונים (MEN type IIa or IIb).
המחלה מאופיינת בעליה מתמשכת או התקפית בלחץ הדם, לעיתים בליווי סומק, תחושת דפיקות לב, הזעה, רעד וכאב ראש.
האבחון נעשה ע"י בדיקת רמת הקטקולאמינים והיחסים בינהם, בדם ובשתן. בהמשך נעשות גם בדיקות דימות (CT, MRI, אולטרא-סאונד ומיפוי) למיקום הגידול.
הגידולים הללו מצריכים כריתה כירורגית. ההרדמה לניתוחים אלה מאתגרת משום שמניפולציה של הגידול והשינויים ברמת הקטקולאמינים במהלך הרדמה וניתוח עלולים ליצור יתר לחץ דם קשה במהלך הניתוח, עם השלכות מסוכנות (דימומים מוחיים, אי ספיקת לב, ארועים לבביים, הפרעות בקצב הלב).
הכנת החולה לניתוח היא קריטית. מספר שבועות לפני הניתוח (ובמקרים דחופים מספר ימים לפני הניתוח) ניתנות לחולה תרופות לשליטה בלחץ הדם (מרחיבי כלי דם ותרופות השולטות בקצב הלב). לסדר מתן התרופות יש משמעות גדולה (חוסמי אלפא ניתנים לפני חוסמי ביתא).
במהלך הניתוח וההרדמה השליטה בלחץ הדם וקצב הלב נעשית ע"י מתן חומרים תוך ורידיים קצרי פעולה, המאפשרים שליטה הדוקה בפרמטרים אלה ואחרים. כמו כן, המרדים ימנע ממתן תרופות המגרות שחרור קטקולאמינים (למשל קטמין או אפדרין). הארועים הקריטיים ביותר הם השראת ההרדמה, ניפוח הבטן במקרה של ניתוח לפרוסקופי, מניפולציה של הגידול וכריתתו. לאחר כריתת הגידול עלול להווצר מצב הפוך- תת לחץ דם עקב ירידה דרסטית ברמת הקטקולאמינים. השליטה במצבים אלה נעשית ע"י המרדים תוך מתן נוזלים וחומרים המכווצים את כלי הדם (למשל פנילאפרין).
הגעה לאיזון ברמת הקטקולאמינים קורית תוך מספר ימים.
אקרומגליה- Acromegaly
אקרומגליה היא מחלה הנובעת מהפרשת יתר של הורמון הגדילה (growth hormone) המופרש מבלוטת יותרת המוח, במבוגרים. המחלה מתבטאת בהגדלה של איברים שונים, רקמות רכות ועצמות. הגדלה של רקמות הלוע, הלשון והאפיגלוטיס וכן התעבות מיתרי הקול או שיתוק של העצב הלרינגיאלי החוזר (recurrent laryngeal nerve) עלולים ליצור קושי בצנרור הקנה ולהצריך אינטובציה בעירות באמצעות ברונכוסקופ פייבר אופטי, תחת הרדמה טופיקלית.
ממצאים נוספים כוללים יתר לחץ דם, לעיתים עם הגדלה של שריר הלב עד כדי אי ספיקת לב, סכרת, ולכידת עצבים פריפרים עקב לחץ מהרקמות המוגדלות (סיכון מוגבר לפגיעה בעצבים פריפרים בהשכבה לא נכונה במהלך הרדמה וניתוח).
המרדים יתן את דעתו לעניין ההשתלטות על נתיב האויר, בירור טרום הרדמתי בהקשר מערכת הלב וכלי הדם ובמידת הצורך שדרוג אמצעי הניטור במהלך ההרדמה (למשל קטטר עורקי פריפרי למדידה המשכית של לחץ הדם), וכן להשכבה זהירה, ריפוד מתאים, והמנעות מלחץ בנקודות רגישות.






